28 juli 2000, Pharmaceutisch Weekblad, Jaargang 135 Nr 30
De commissie onder leiding van voormalig Minister De Vries constateerde het eind vorig jaar ook al: de Nederlander draagt niet of nauwelijks risico over zijn eigen geneesmiddelenuitgaven.
Eèn van de maatregelen die de overheid ooit bedacht heeft om de patiënt een prikkel in de portemonnee te laten voelen bij ondoelmatig geneesmiddelengebruik, het geneesmiddelenvergoedingssysteem (GVS), laat zien dat de Nederlander niet snel te verleiden is tot een greep in de eigen beurs. Het totaalbedrag dat patiënten als gevolg van deze regeling hebben bijbetaald in de apotheek schommelt al sinds de invoering van het systeem rond de ƒ30 en ƒ40 miljoen gulden per jaar (figuur 1). Dit is net iets meer dan een 0,5% van de totale geneesmiddelenuitgaven.
Het systeem
In het kader van het GVS heeft het Ministerie van Volksgezondheid, Welzijn en Sport (VWS) therapeutisch onderling vervangbare geneesmiddelen geclusterd. Per cluster heeft het ministerie vervolgens een vergoedingslimiet vastgesteld. Als de patiënt een geneesmiddel wenst te gebruiken waarvan de prijs hoger is dan de vergoedingslimiet van het cluster waartoe het geneesmiddel behoort, dan komt het prijsverschil voor rekening van de patiënt.
Allergisch voor bijbetaling
Vorig jaar raakte Nederland nog even in paniek toen het Ministerie van VWS de limieten aanpasten aan de verlaging van het prijsniveau van geneesmiddelen, dat onder meer een gevolg was van de invoering van wettelijke maximumprijzen voor geneesmiddelen. Paniek om niets, want de verlaging van de vergoedingslimieten heeft in zijn algemeenheid nauwelijks tot meer bijbetaling geleid. Dit komt omdat de geneesmiddelenfabrikanten mogelijk nog meer allergisch zijn voor bijbetaling dan de patiënt. Teneinde te voorkomen dat een patiënt door een eventuele, misschien zelfs geringe bijbetaling geprikkeld wordt tot de keuze voor een alternatief geneesmiddel, stemmen veel fabrikanten hun prijzen - voor zover nodig - af op de vergoedingslimieten. Zo leidde de aanscherping van het GVS-systeem tot een gemiddelde prijsdaling van dik 2%. In feite functioneert het GVS dus meer als een aanvullende prijzenwet richting de producent, dan als een regeling die de patiënt betrekt bij de doelmatige keuze van een geneesmiddel.
Handjevol
In de praktijk is de (resterende) bijbetaling terug te voeren op een zeer selecte groep geneesmiddelen. Zo bepalen 5 geneesmiddelen (tabel 1) meer dan de helft van hetgeen er in het eerste kwartaal van dit jaar is bijbetaald. Gebruikers van het antidepressivum Remeron® (mirtazapine) kunnen het door hen bijbetaalde bedrag overigens terugvorderen bij producent Organon. Daarnaast lijken vooral pilgebruiksters niet terug te deinzen voor enige bijbetaling.
Figuur 1: GVS-bijbetaling door de patiënt (in miljoenen guldens, incl. BTW)
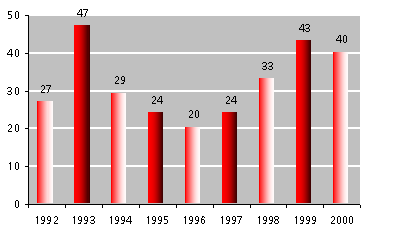
Bron: Stichting Farmaceutische Kengetallen * Prognose
Tabel 1: Top-5 bijbetalers, januari-maart 2000
| Geneesmiddel | Totaal door patiënt bijbetaald (ƒ) | Bijbetaling per verstrekking (ƒ) | |
| 1. | Remeron® tablet 30mg | 1.760.000 | 38 |
| 2. | Marvelon® tablet | 1.650.000 | 10 |
| 3. | Detrusitol® tablet omhuld 1mg | 830.000 | 131 |
| 4. | Mercilon® tablet | 720.000 | 14 |
| 5. | Remeron® tablet 45 mg | 500.000 | 57 |
Bron: Stichting Farmaceutische Kengetallen
Dit is een publicatie van de Stichting Farmaceutische Kengetallen.
Overname van tekst, gegevens, tabellen of grafieken is toegestaan mits
onder volledige bronvermelding.